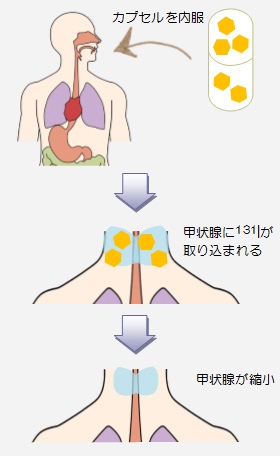
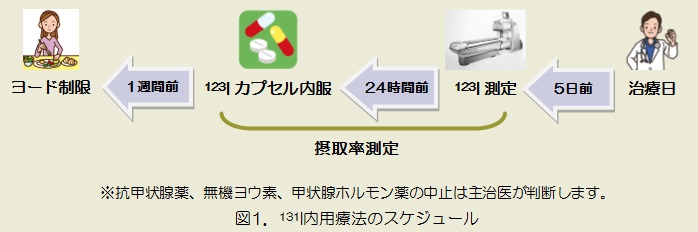
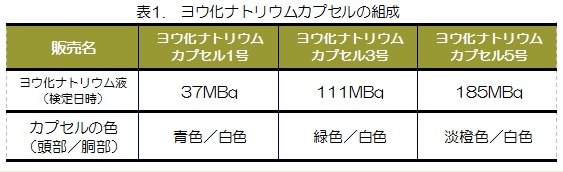
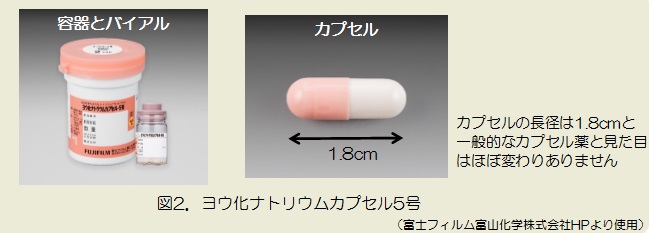
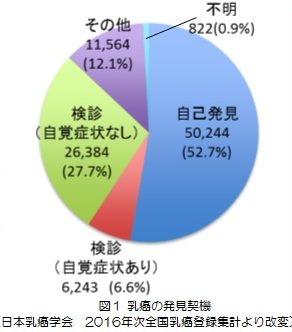
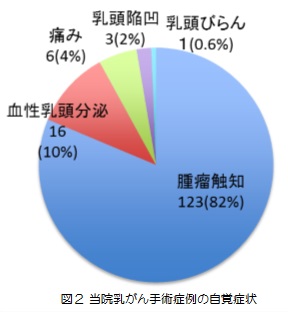
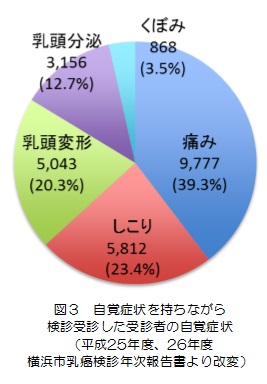
放射線治療室の1日の始まりはとても早く、朝から装置の精度管理が待っています。
昨今の放射線治療は以前に比べ、高精度な治療が可能になり、様々なシステムが備わっています。それらのシステムを正確に安全に使用するためには精度管理が重要で、必ず始業前に点検を行い、正常であるかを確認しています。
今回は当院の治療装置ならびに関連装置の始業前点検についてお話したいと思います。
1. 画像誘導放射線治療(以下IGRT)1)装置の正常動作チェック
画像照合が正しく行われているか、専用のファントムを使用し確認を行います。
治療寝台にファントムを置き、寝台を予め決められた量(左右方向:1.0cm、頭尾方向:1.4cm、高さ方向1.2cm)を移動させます。移動させた位置で治療装置付属のX線管球にてコーンビームCT2)撮影を行います。撮影した画像と中心位置の画像(予め装置に登録されている)を照合し、移動量と照合精度を確認します。
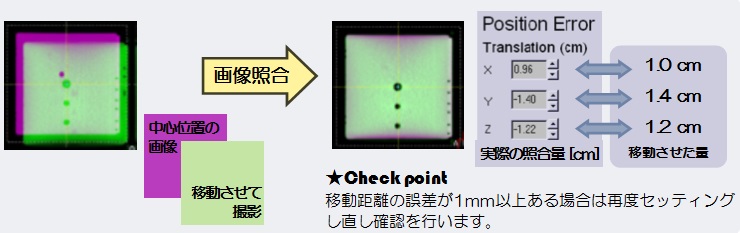
次に、IGRT装置の中心位置と実際の治療ビームの中心位置に相違がないか確認をします。先程の専用ファントムを使用し、IGRT装置側で求めた中心位置を治療ビームにて撮影を行い、ズレ量を求めます。(ここまでで、約30〜40分!)
★Check point
IGRT装置と治療装置の中心位置が仮にズレた場合にはIGRTの機能が信頼できなくなり、高精度な治療が行えなくなってしまいます。そのため治療前の確認は必須になります。
1)画像誘導放射線治療(IGRT:Image Guided Radiation Therapy)
IGRTとは2方向以上の二次元画像、三次元画像、または三次元患者体表面情報に基づいて治療時の患者位置変位量を三次元的に計測・修正し、治療計画で決定した照射位置を可能な限り再現する照合技術である。従来の放射線治療と比較し、標的に対して正確な照射が可能で正常組織への線量を低減することができる。
2)コーンビームCT(Cone beam computed tomography)
治療装置に付属の撮影装置(当院はXVI:X-ray Volume Imaging)を使用し、円錐状のビーム(コーンビーム)にて撮影するCTをCone Beam CT(CBCT)と言います。CTは通常、細いスリットビームで寝台を動かしながら撮影を行いますが、CBCTは円錐状に広がる放射線で撮影するため、寝台を動かさずに、一回で撮影することが可能です。
2. 照射に用いるX線や電子線の出力チェック
照射ビームのウォーミングアップ後、出力の確認を行います。
規定の線量(当院では100MU3))を照射し、専用の出力測定装置を用いて実測値(出力線量)を確認します。当院ではX線(4MV、6MV、10MV)、電子線(4MeV、6MeV、9MeV、12MeV、15MeV)の計8本に対し毎朝行っています。(この測定で、約30分!)
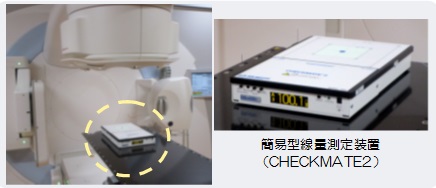
★Check point
出力のズレは規定値から±3%以内としています。それ以上のズレが生じた場合は、水ファントムを使用し本格的な出力の確認が必要になります。
3)MU:モニタユニット
照射線量の単位、通常1MU=1cGyになるように調整を行っている。つまり、100MUで1Gy照射される。
3. 治療寝台のチェック
当院では6軸補正が可能な治療寝台4)を導入しています。
専用のガイドを使用し、キャリブレーションならびに寝台面の水平確認を行っています。(約5~10分!)
4)6軸補正治療寝台
X、Y、Zの3軸以外に、回転方向のRoll、Pitch、Yawが補正可能。IGRTでの照射精度をより向上できる。
4. 治療計画CT装置のチェック
治療計画CT装置も始業前点検が必要になります。ウォーミングアップならびにキャリブレーションを行った後、専用QAファントムを使用し、中心位置とCT値に変動がないか確認をします。
治療計画CT装置は壁に取り付けられたレーザを基準として撮影を行うため、正確に装置中心へ移動しているかが重要です。
また、治療計画装置では体内の密度(CT値)を使用し線量計算をおこなうため、決められた密度(CT値)に相違があると正確な治療計画を行うことが出来ません。そのため、毎朝CT値の確認が必要となります。
当院で使用しているQAファントムには模擬組織が挿入されており、それぞれのCT値を確認することで日々の変動が確認できます。(約5~10分!)

この他、装置間の通信テストやその日の患者情報の確認等も始業前に行っています。
始業前点検には約1時間から1時間半ほどの時間を要しますが、重大な事故に繋がるエラーを未然に防ぐためには、必要不可欠であると思います。
安全で安心できる放射線治療を提供するために、私たち放射線治療に携わる診療放射線技師の大切な仕事のひとつと考え、装置管理に日々取り組んでいます。他にもまだまだ定期的に行わなければならない装置点検や精度管理等多々ありますが、その話はまた別の機会に紹介させて頂きます。