問:70代 男性 右母指腫脹で来院
下記の画像から想定される疾患はなんでしょうか?
回答と解説
解答:内軟骨腫
解説
70代男性の右母指腫脹の症例です。単純写真、CT検査、MRI検査が施行されました。
画像所見の解説です。
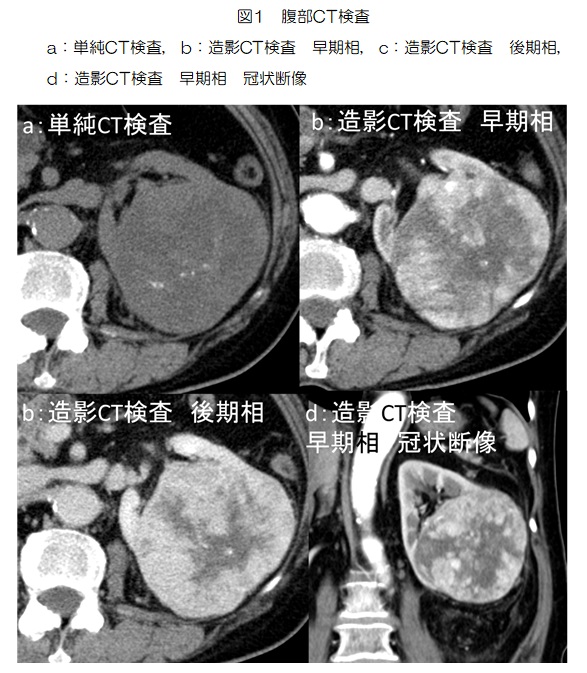
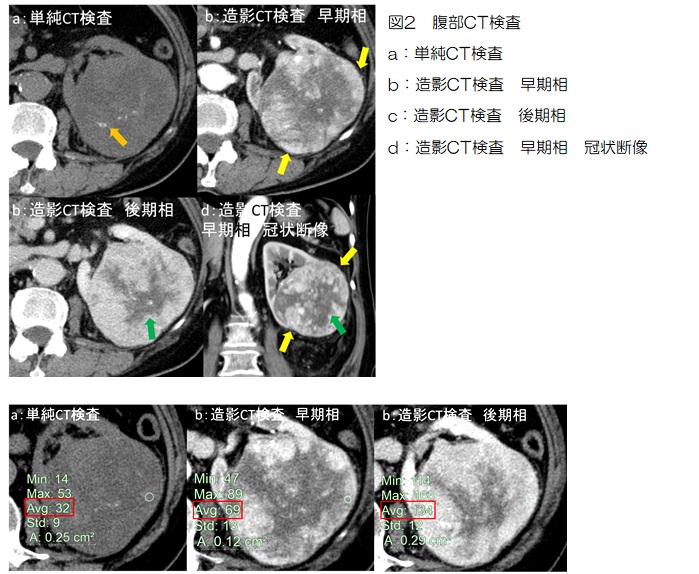
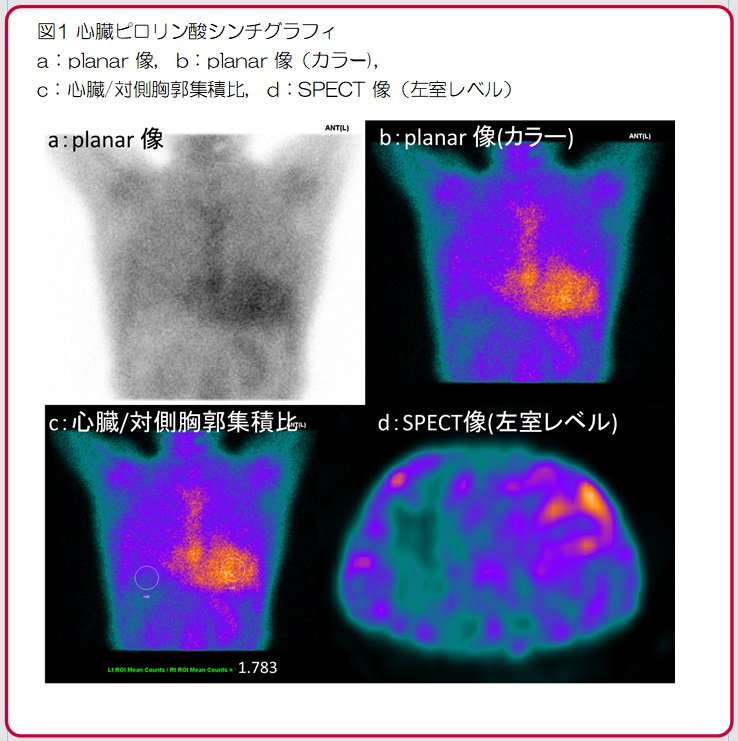
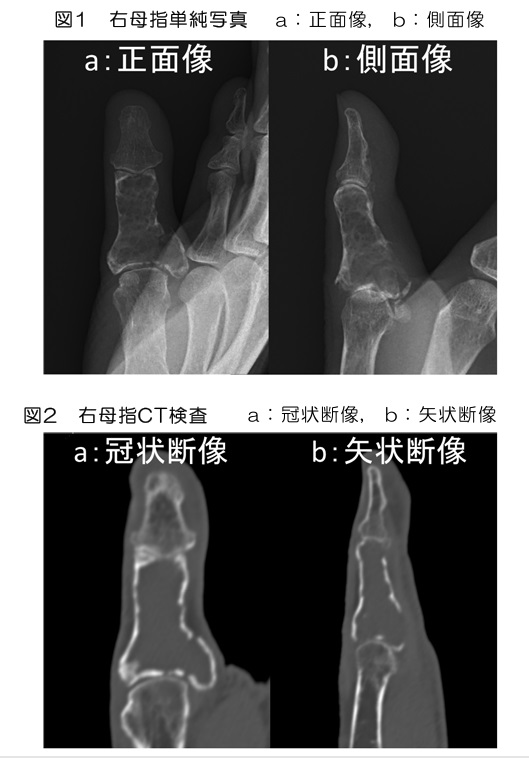
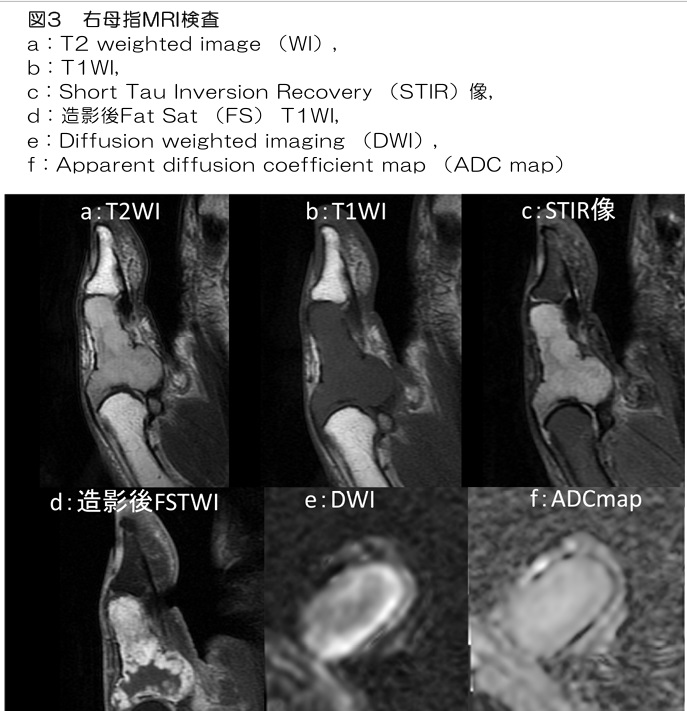
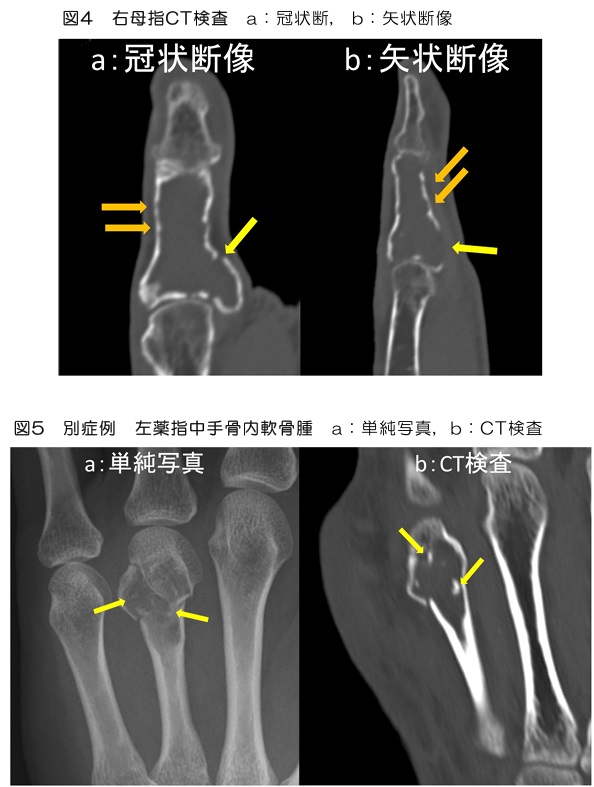
単純写真(図1)では母指基節骨内部に透亮像が見られ、骨皮質も菲薄化しています。単純CT検査では基節骨内は低吸収で骨皮質の波打つような菲薄化(図4:橙矢印)と欠損が一部見られます(図4:黄矢印)。MRI検査(図3)では腫瘍はT2WIで全体的に高信号、T1WIでは低信号、STIR像では高信号で造影後は辺縁部主体に造影効果が見られます(図3d)。DWI(図3e)では辺縁部が僅かに高信号ですが、ADC map(図3f)での信号低下は目立ちません。
疼痛もあり同部の掻爬骨移植術が施行され、病理結果は内軟骨腫でした。
内軟骨腫は軟骨基質を産生する腫瘍です。軟骨基質とは、軟骨細胞が産生するゲル状の基質で硝子軟骨と線維軟骨があります。腫瘍で認められる軟骨基質は前者の組成に近く、水やⅠ型コラーゲン、糖蛋白から構成されます。内軟骨腫は良性腫瘍の12-24%程度を占め、どの年齢層にも見られ病的骨折などで偶発的に発見されることが多い腫瘍です。好発部位は手の短管骨で全体の約半数を占め、基節骨や中節骨では近位骨幹端、中手骨では遠位骨幹端に発生する傾向にあります。ただし病変が大きくなると骨幹部全体に及びます。次いで上腕骨近位、大腿骨遠位、脛骨近位の骨幹端などに発生します。
画像所見は単純写真で境界明瞭な透亮像が見られます。軟骨基質は軟骨内骨化の過程で内部に点状、輪状石灰化を伴うことがあります。今回症例では軟骨基質の石灰化ははっきりしませんでした。図5に示す別症例では中手骨遠位端内軟骨腫内部に点状の石灰化構造(図5:黄矢印)が見られ、軟骨基質の石灰化を示唆する所見となっています。
骨皮質の髄腔側が波打つような菲薄化(scalloping)を呈することもあります。今回症例でも波打つ菲薄化(図4:橙矢印)や一部欠損を伴っています。特に骨皮質の2/3を越える菲薄化がある場合は軟骨肉腫の可能性が高くなりますが、短管骨ではこのような所見があっても肉腫の可能性は低いとされます。
MRI検査では軟骨基質は分葉状の輪郭、T2WIでの高信号、辺縁主体の造影効果など特徴的な所見を呈します。今回検査でも腫瘍は全体的に分葉状でT2WIは高信号(図3a)であり辺縁主体に造影効果(図3d)を呈しています。
鑑別は軟骨肉腫、軟骨粘液線維腫、単純性骨嚢腫などです。軟骨肉腫との鑑別は困難な場合も多いですが、明らかな破壊性変化や外方に突出する腫瘤形成があればより悪性を疑います。
症例のポイント
1. 手指短管骨の腫瘍
2. 骨皮質の菲薄化、内部の点状や輪状石灰化(軟骨基質の石灰化)
3. 軟骨基質の特徴的なMRI所見(分葉状、T2WI高信号、辺縁部の造影効果)
4. 骨肉腫とは鑑別困難な場合もある
母指の内軟骨腫の1例でした。
【参考文献】
藤本 肇, 連想 骨軟部の画像診断 画像に見えないものを診る, メジカルビュー社, 2016年: 49-51.