昨年トモシンセシス(3D)撮影ができるマンモグラフィ装置「Selenia Dimensions」(Hologic社製,販売:日立製作所)が導入されたことをお伝えしてから早いもので1年が経ちました。
この1年でトモシンセシスの有効性を実感できる様々な臨床症例を経験しました。そこで今回は、使用経験についてお伝えさせて頂きます。


当院では診療受診者は初診・再診に関わらず全員combo撮影を実施しています。cobmo撮影というのはトモシンセシスと通常のマンモグラフィ(2D)が1度の圧迫で同時に撮影できるというものです。撮影時間は1方向8秒ほどで完了します。
トモシンセシスはマンモグラフィの弱点であった乳腺の重なりを排除できる画像が得られるため、通常より強い圧迫を必要としないという議論もなされていますが、乳房を薄くすることで被ばく線量を減少させられること、motion artifactを回避できることを考慮して、できるだけ圧迫をして撮影を行っています。
通常のマンモグラフィよりもわずかではありますが圧迫時間が長くなるため、当初は患者さまの負担を心配していました。しかし、お話を伺うと負担は全くと言っていいほどありませんでした。実際の患者さまの反応をご紹介させて頂きます。

◆ 圧迫時間の延長に気付かない、違和感のない方が大多数
◆ 圧迫を弱めたりはしていないにも関わらず以前の機械より痛くないという声が多い
◆ 3D撮影ができることへの喜び、興味が大きい
◆ 一方で、少数ではあるが従来のマンモグラフィより詳細に描出されることへの不安を抱く方もいる

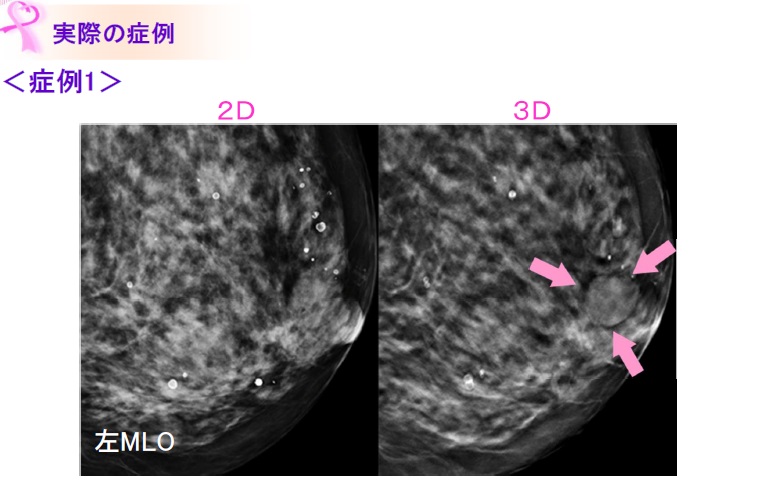
昨年、芸能界で話題となった「乳頭直下の腫瘤」です。2D画像(左)では見落としてしまいそうですが、トモシンセシス画像(右)では境界明瞭な腫瘤をしっかりと認めます。
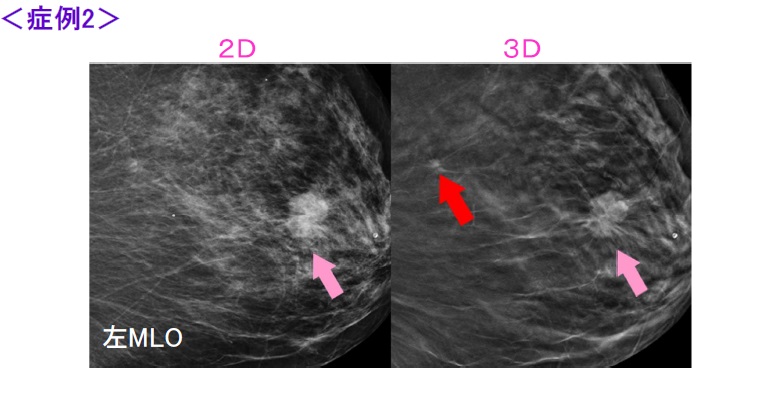
2D画像(左)でも境界が微細鋸歯状な腫瘤を認めますが、トモシンセシス画像(右)では辺縁にスピキュラが伴っている(ピンクの矢印部分)ことが認められます。
それに加えてさらに胸壁寄りに2Dでは確認できない構築の乱れ(赤い矢印部分)が認められます。こちらは術後の病理結果でdaughter lesion(娘病変)と診断されました。
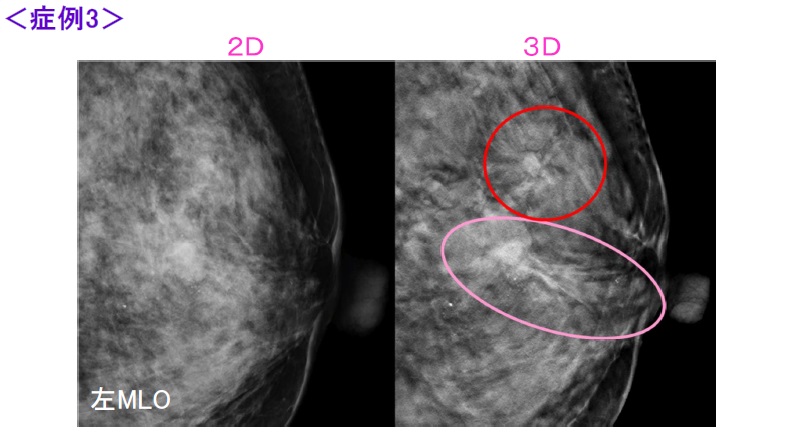
2D画像(左)では背景の乳腺濃度が高いため所見を認めるのが困難です。トモシンセシス画像(右)では乳頭方向に辺縁にスピキュラを伴うFAD(ピンクで囲まれた部分)が認められます。
それに加えて構築の乱れ(赤で囲まれた部分)が認められます。こちらは術後の病理結果で副病変と診断されました。
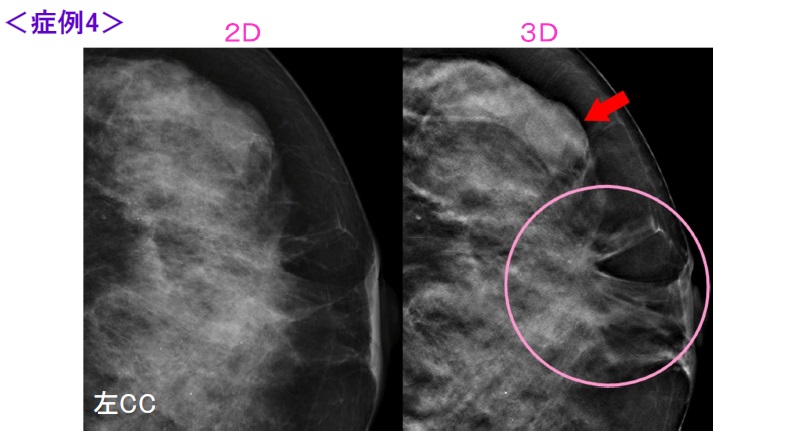
2D画像(左)でも乳頭方向に構築の乱れが認められますが、トモシンセシス画像(右)ではよりはっきりと構築の乱れ(ピンクで囲まれた部分)が認められます。
それに加えて境界が辺縁明瞭な腫瘤(赤い矢印)を認めましたが、こちらはUSで線維腺腫と診断されました。
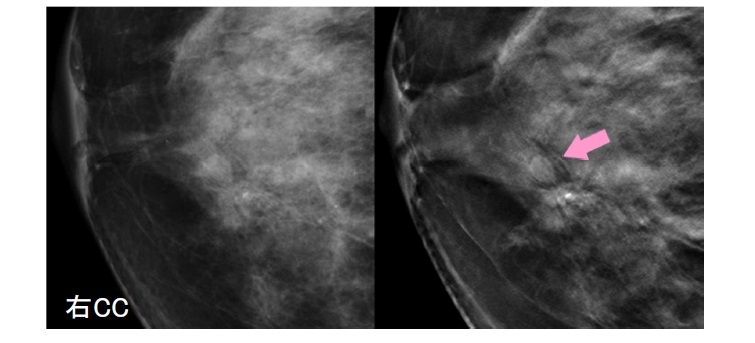
上記の画像の対側である右乳房の画像です。トモシンセシス画像(右)でFADが認められました。
実際の症例を提示しながら、トモシンセシスの使用経験について述べさせて頂きました。
トモシンセシスは乳腺の重なりという弱点を打開する新たな技術であり、病変の検出、辺縁の詳細な描出、広がりの把握等に有効であることが分かりました。また、明らかな乳癌所見に対しては2D画像でも判断できますが、daughter lesion(娘病変)や副病変の有無、対側乳房病変の発見にも有効であると感じられました。動画でないと分かりづらいため症例は提示しませんでしたが、検診においてFAD等を指摘され要精密検査となり3D撮影を施行し、正常乳腺の重なりであることが明らかになり異常なしと判断された症例も経験しました。石灰化病変においては2D画像だけで十分な形態診断は可能だと感じました。しかし、マンモトーム対象症例においてはトモシンセシス画像により石灰化の深さ方向まで把握できるため、非常に有用です。今後も使用経験を重ねていく上で、トモシンセシスの可能性をさらに見出していきたいと思います。
(マンモグラフィ認定技師 塚川 知里)