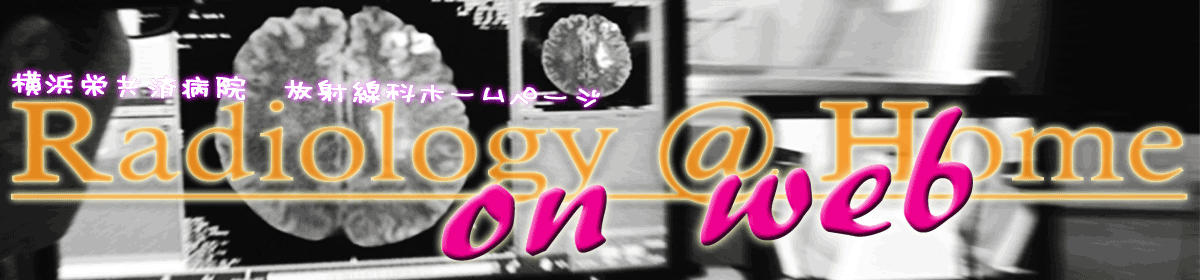核医学検査で「SPECT」という言葉を耳にすることがあると思われます。「SPECT」はSingle Photon Emission CTの略で核医学ガンマカメラの撮影手技のひとつであり、X線CTなどと同様の断層撮影です。脳血流や心筋シンチグラムではこの手技が第1選択となります。一方で骨シンチグラムやガリウムシンチグラムでは全身像や局所の撮影は従来から第1選択であり、必要に応じてSPECT撮影を追加します。当院の実際としては、これらの検査においてはほぼ全例SPECT撮影を行っております。また腎レノグラムや唾液腺シンチグラムなどに代表される放射性医薬品を投与された後の経時的画像収集検査においても、SPECTは追加項目の検査になる場合があります。
唾液腺シンチグラムは過テクネチウム酸ナトリウム溶液(99mTcO4-:パーテクネテート)を投与し唾液腺への集まり具合やクエン酸刺激への反応を観察する検査です。シェーグレン症候群に代表される唾液腺分泌機能を評価する検査が唾液腺動態シンチグラムです。一方、唾液腺腫瘍などでWartin腫瘍や多形腺腫などの判別を目的として行う検査として唾液腺形態シンチグラムがあります。Wartin腫瘍や多形腺腫では投与された放射性医薬品は正常唾液腺と同様に必ず集積しますが。クエン酸刺激に対しては正常唾液腺が分泌排出されて唾液腺への集まりが低下するのに対し、Wartin腫瘍や多形腺腫では刺激に反応せずにそのまま留まっていることが判別のポイントとなります。
唾液腺形態シンチグラムではパーテクネテートを投与後、10分前後、20分前後、30分前後、40分前後で正面像、左右側面像の局所撮影を行います。20分での撮影を終えた後、クエン酸刺激反応を観察するためにレモンキャンディーを舐めていただきます。20分前後/30分前後の画像の差異を検討するのには正面像が従来重要視されて来ましたが、当院ではクエン酸刺激を行う直前にSPECT収集を行い、刺激後30分前後の局所撮影を行った後に続けて再度SPECT収集を行います。
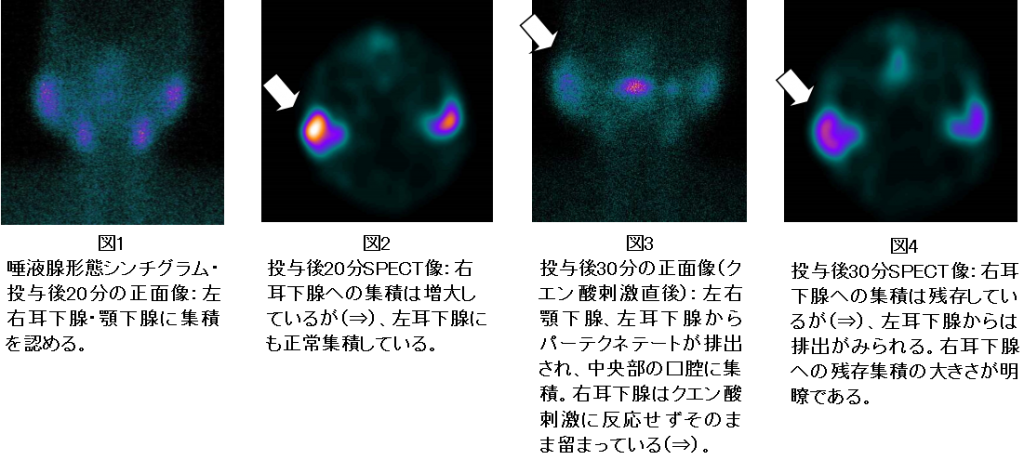
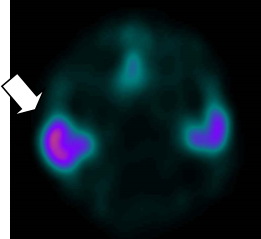
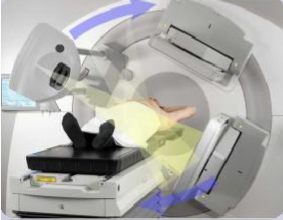
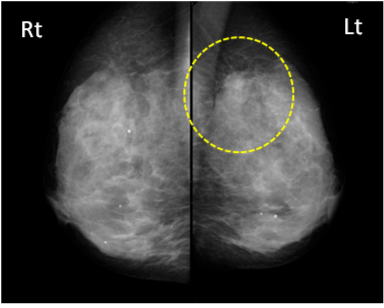
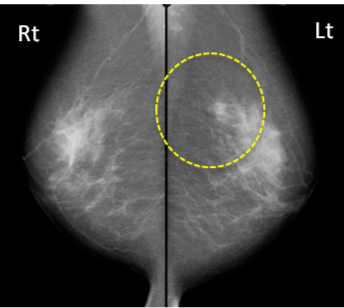
下記は右耳下腺腫瘍疑いで施行された一例です。投与後20分の正面像撮影(図1)を行い、その後SPECT撮影を実施しております(図2)。クエン酸刺激後に投与後30分の正面像撮影(図3)を行い、その後同様にSPECT撮影を実施しております(図4)。正面像の比較でクエン酸刺激前後のある程度の判別は可能ですが、目的部位の実際の集積についてはSPECTを追加することによって、より鮮明になってきます。
経時的な撮影を行っている上でのSPECT撮影を組み込むので以前のガンマカメラではSPECTを収集する時間の確保がままなりませんでしたが、現在のガンマカメラでは「分解能補正+OSEM (Ordered Subset Expectation Maximization)」という画像再構成手法で短時間の収集(7分程度)でも鮮明なSPECTイメージを得ることが容易となったことでプロトコルが達成されています。次回は「分解能補正+OSEM」についてお話することにしましょう。