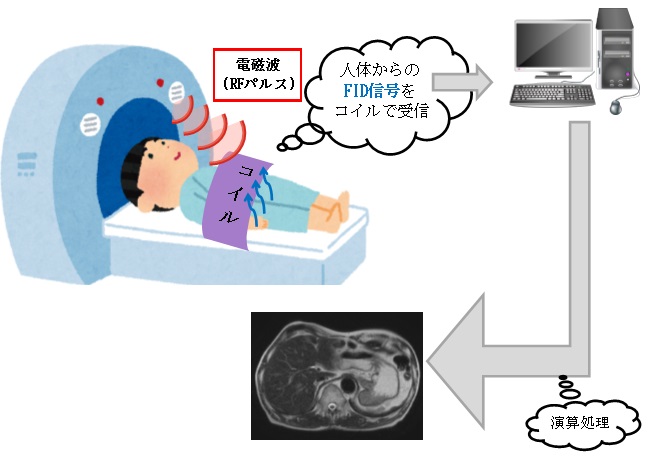
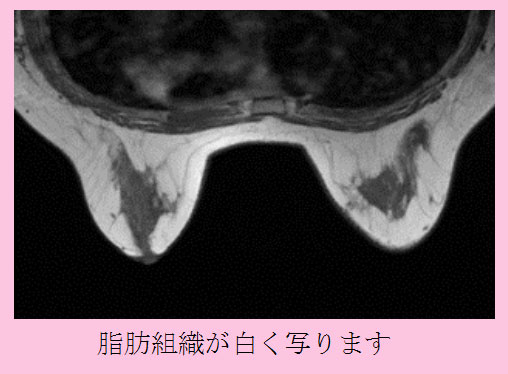
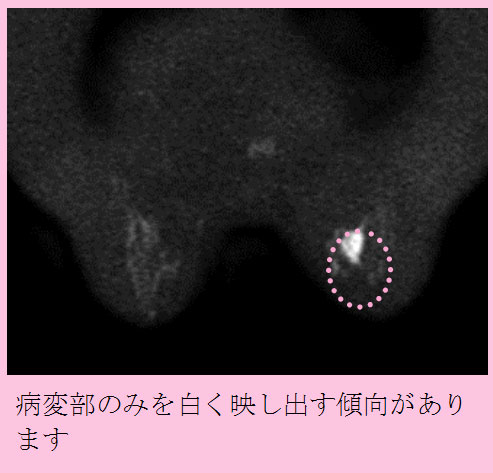
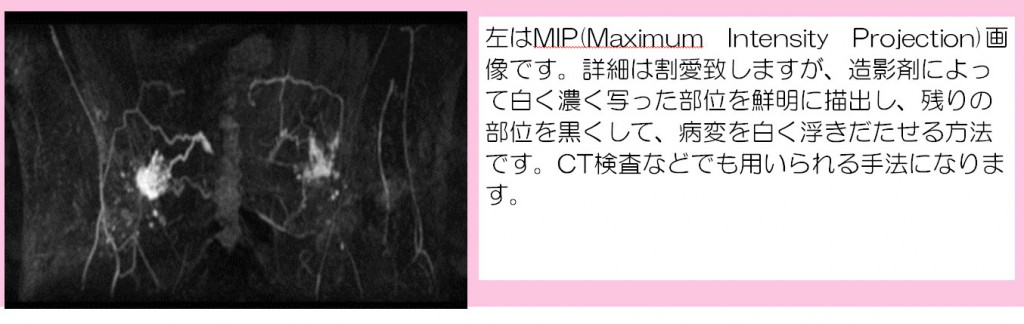
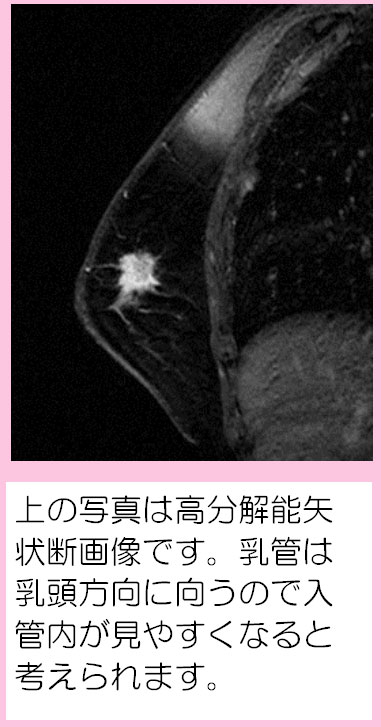
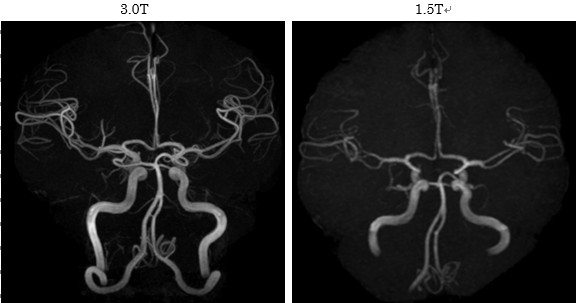
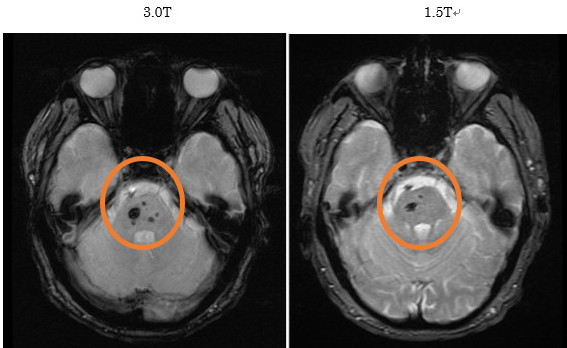
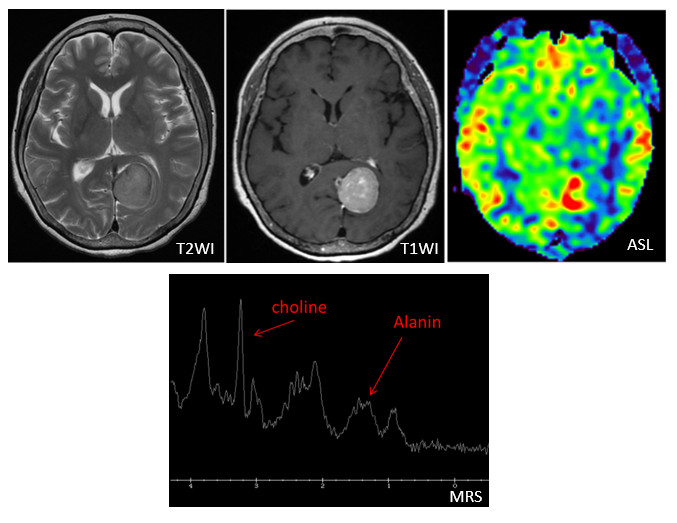
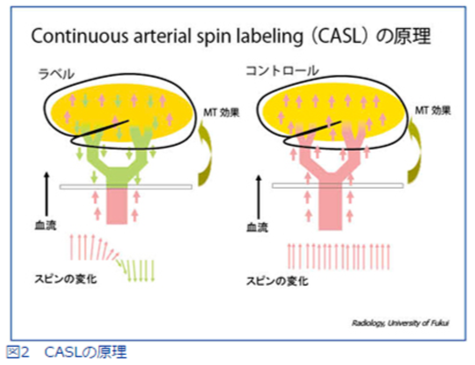
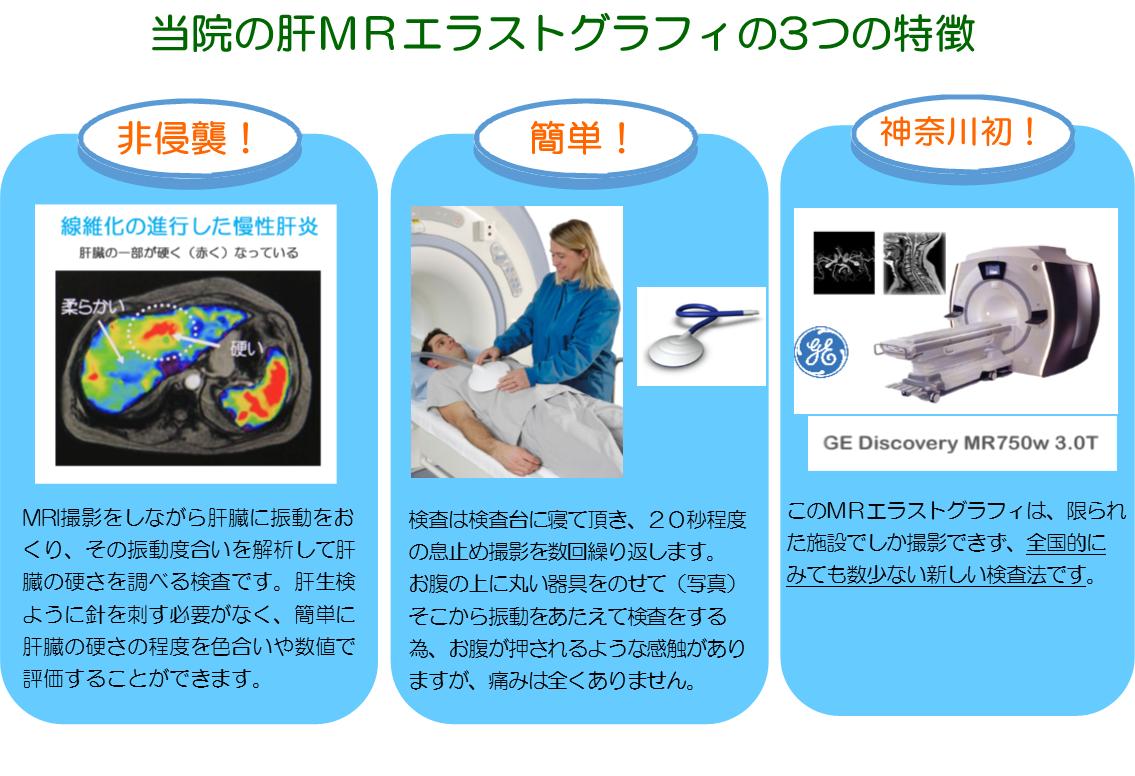
本邦では近年、生活習慣病が急速に増加しています。それに伴い、NAFLD(non-alcoholic fatty liver disease,非アルコール性脂肪肝)が注目されています。本邦におけるNAFLD患者は1000万人にのぼると推定されています。NAFLD患者のうち、20%(200万人)はNASH(non-alcoholic steatohepatitis,非アルコール性脂肪肝炎)であるといわれています。NASHは一見単なる脂肪肝と鑑別できませんが、ウイルス性肝炎と同様に慢性肝炎、肝硬変、肝臓癌と進行する予後不良の疾患です。
従って、NAFLDからNASHを抽出することが臨床上極めて重要な問題となります。様々な臨床指標からの抽出が試みられていますが、最終的には肝組織における炎症とその結果としての線維化の有無を評価することになります。従来その評価には生検が施行されていましたが、NASHの患者200万人を抽出するために潜在患者であるNAFLD患者全員に侵襲的な生検を施行するのは非現実的です。そこでNASH患者を拾い上げるための非侵襲的な検査として
MR Elastography(エラストグラフィ)
が近年注目されています。今回そのMR Elastography (以下MRE)について解説させていただきます。
肝臓をゆらす!?
MRE とは肝の線維化を非侵襲的、簡易的に診断するためのMRIの撮影方法の1つです。
通常の肝臓の撮影と異なるの点は、パッシブドライバー(下図)という装置を使用し、外部から肝臓に振動を与え、波を発生させる点です。その波が返ってくるスピードから肝臓の固さを知ることができます

どうやってゆらすの?
撮影のポジショニングを簡単に説明します。
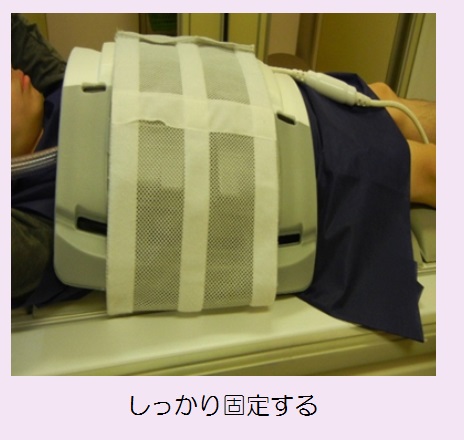
剣状突起からやや右側(肝臓の位置)にパッシブドライバーを配置し上からバンドで固定します。その上にボディコイルを置き、コイルがずれないようにさらに上から固定します。
撮影時間は他のルーチン撮像を含めて約30分程度です。
撮影の後半でパッシブドライバーが振動して、発生した波を解析します。振動は強いですが、痛みはありません。

具体的にMRE撮像から得られる画像は
・ Wave image
・ Elastography
の2つです。実際の画像と読み方を次に示します。
MR Elastography(エラストグラフィ)画像の見方
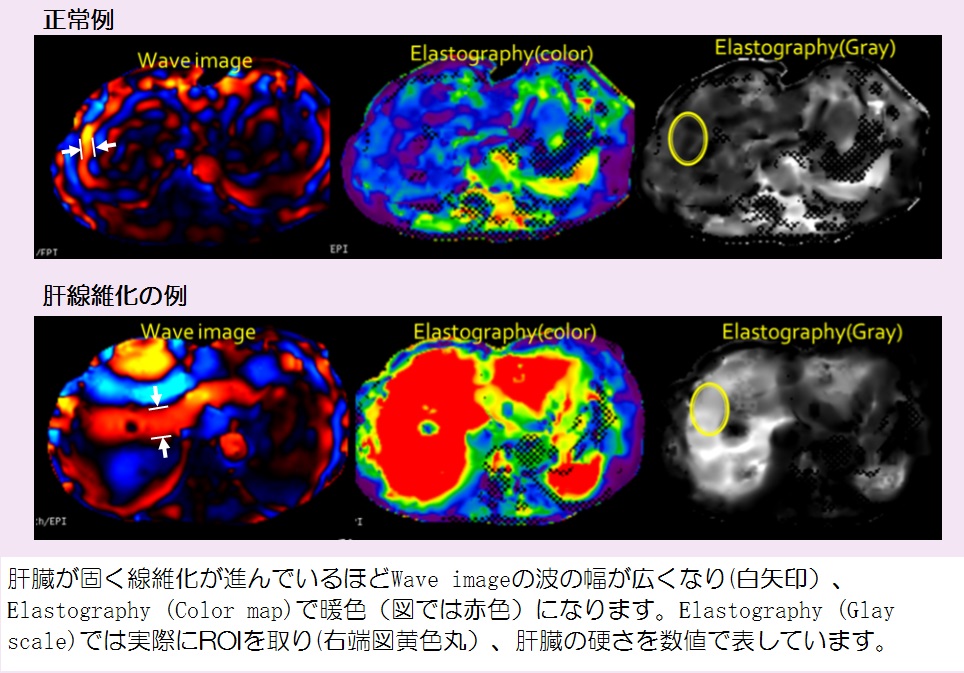
Wave image 波の伝わり方
Elastography 物質の硬さ(相対値)
MRElastgraphyでは、Wave imageが波の伝わり方を、Elastographyが物質の硬さ(相対値)を示します。さらにElastographyはcolor map、Glay scaleの二種類で表示しています。
MREの撮像ルーチンでは肝線維化の評価のみならず以下のような評価も含まれています。撮像時間は30分程度で終了します。MREルーチンでは造影は行っていません。
・肝繊維化診断:病理の線維化指標に対応したF0-F4で表現
・肝の脂肪沈着の量:%表示されます。
・肝の鉄沈着の量:NAFLDからNASH移行の原因の一つ
・非造影のMRIによる肝SOLの評価
など
この技術は肝線維化を侵襲性なく行えることが最大のメリットです。もちろん通常の肝臓の撮影も同時に行えるので、様々な肝疾患の診断に役立ちます。肝生検の結果とも高い割合で一致しているという報告※もあり、期待が高まっていくと思われます。
※参考文献:肝臓MR Elastographyについて―MRIで硬さを測る― 池波 聰 アールティ No.56 January 2013
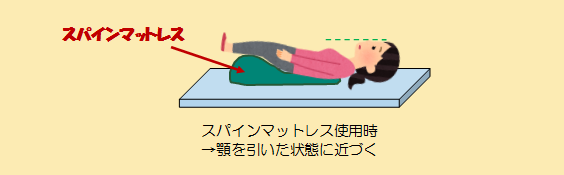
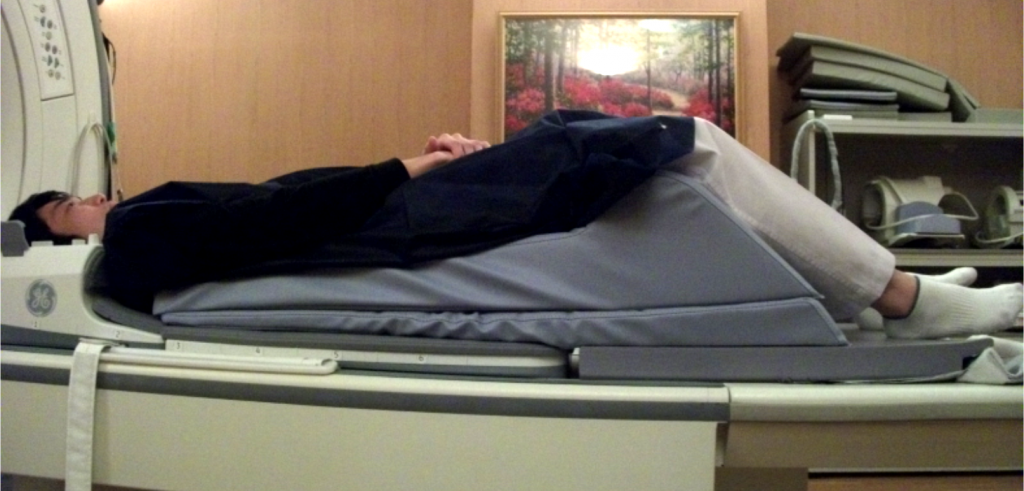
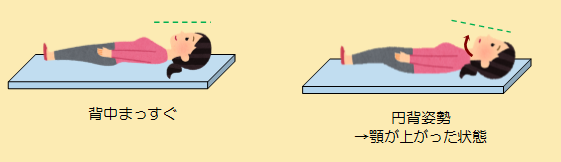 そこでスパインマットレスを用いると、患者さんの足が自然に上がり、頭部位置が下がり顎を引いた状態に近づけることが出来ます。長時間の検査でも、円背患者さんにとって無理のない体勢を維持し、検査を円滑に進める事ができます。
そこでスパインマットレスを用いると、患者さんの足が自然に上がり、頭部位置が下がり顎を引いた状態に近づけることが出来ます。長時間の検査でも、円背患者さんにとって無理のない体勢を維持し、検査を円滑に進める事ができます。