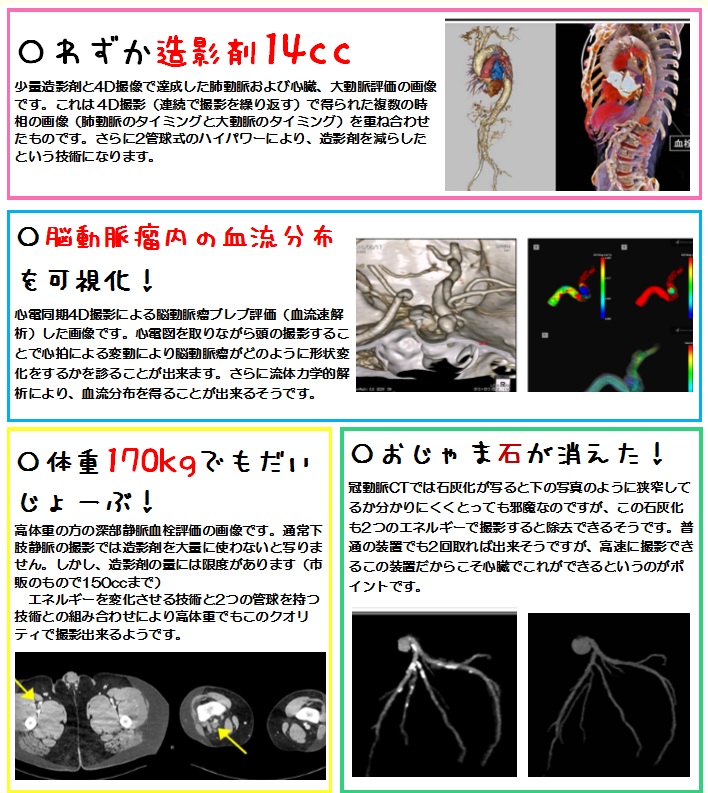
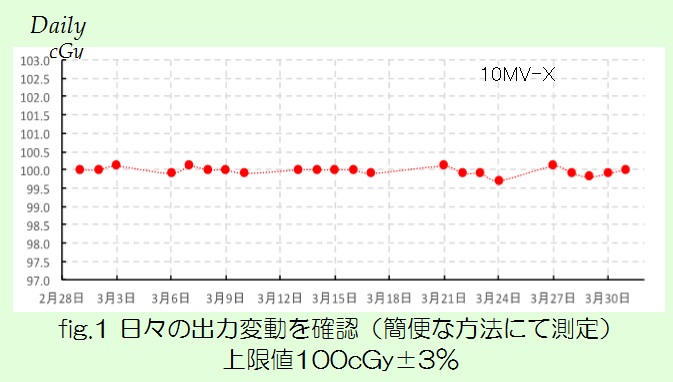
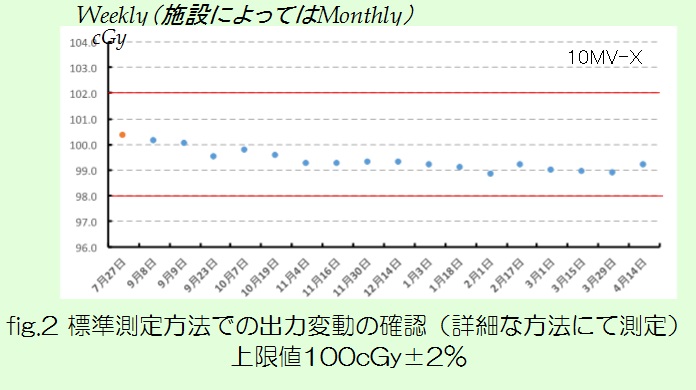
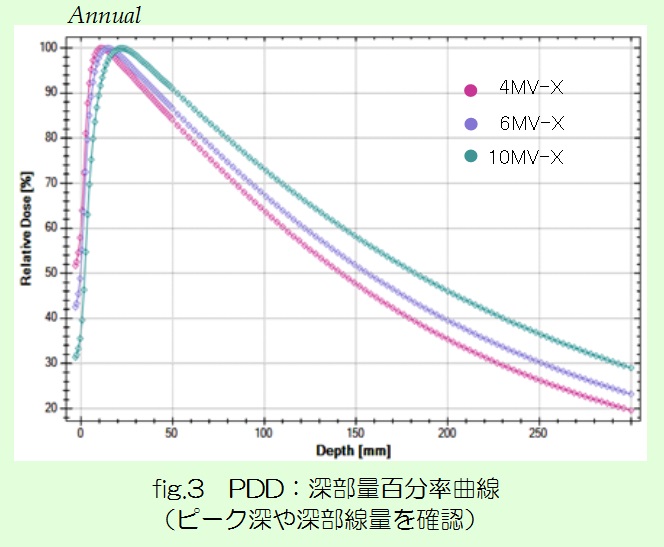
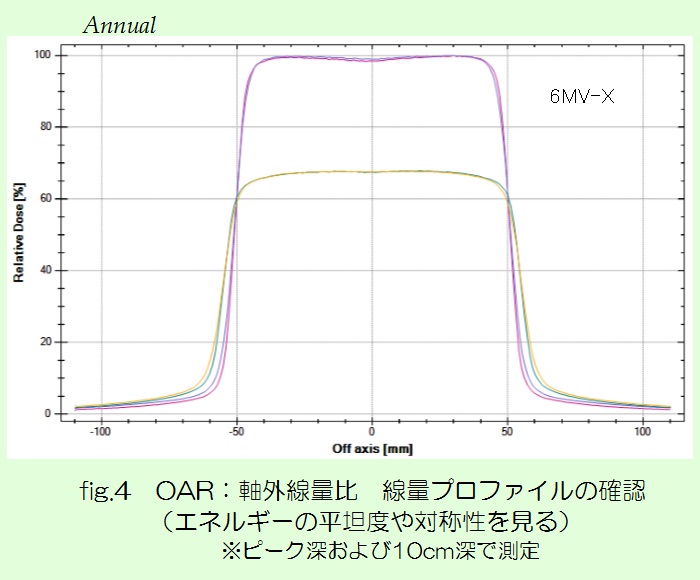
今回は、近年注目されているDual Energy CT(以下DECT)についてお話させて頂きます。説明するにあたり、まず従来使用しているCTであるSingle Energy CTの課題について述べ、続いてDual Energy撮影法、そして臨床応用という流れでまとめてみました。
従来CT撮影の課題
ご存知の通り、CTは被写体を輪切りにして3次元で体内の情報を取得出来る有能な装置ですが、実は以下のような従来のCTでは克服できない課題があります。
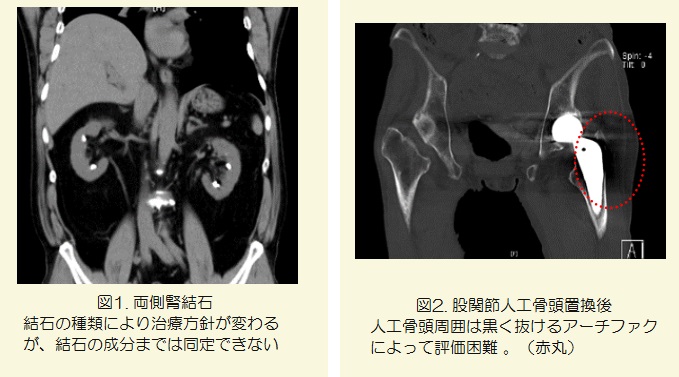
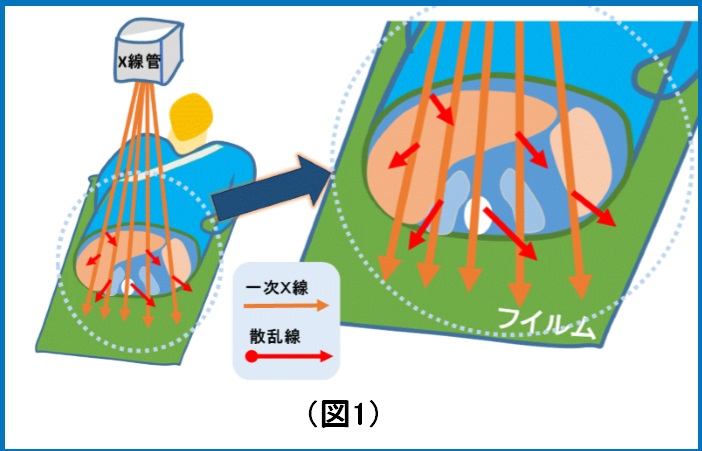
① CT値の違いが画像の濃淡差として表現されますが、異なる物質であってもCT値が近い場合濃淡差が付かず判別がつかないことや、同一の物質でもその密度が異なるとCT値が変化してしまう:図1参照
② X線高吸収物質(骨や金属、造影剤)に起因するアーチファクト(ビームハードニングアーチファクト)が発生してしまう:図2参照
Dual Energy撮影法
Dual energy撮影は、前述した従来のSingle energy CTの課題を克服する方法として2つのエネルギーのX線(=Dual Energy)を利用する撮影法です。
従来CTでは120kVという単一のエネルギーが使用されてきましたが、デュアルエナジー撮影では異なる2つのエネルギー(140kV等の高エネルギーと80kV等の低エネルギー)が使用されます。
ここで、2つのエネルギーを使用した例を図3に示します。横軸をエネルギー、縦軸をCT値とし、赤:物質a、緑:物質b、青:物質cとします。物質a、物質bに注目して頂くと、2つのエネルギーを使用することで一方のエネルギーでは同じCT値を示しても(電圧A)、もう一方のエネルギーでは異なるCT値を示します(電圧B)。
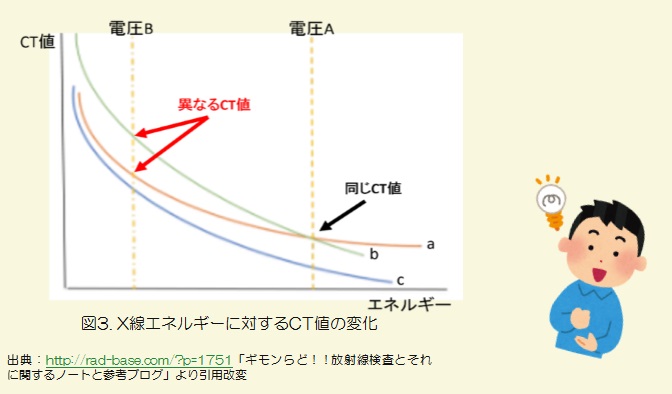
以上より、別々の物質だと同定できる=着目したい物質のみにフォーカスして表示できるという仕組みです。
さらに、このように異なったエネルギーで撮影する為、様々な種類の画像を得ることも可能になり、それがビームハードニングアーチファクトを抑えた画像の作成につながります。
この2つのエネルギーの取得方法はCTメーカー各社で異なり、以下の方法があります。
①X線管を2回転させて同じ部位を1回転ごとに異なるエネルギーで撮影する(2回転方式)
②CT装置に2つ管球を搭載し、異なるエネルギーで撮影する(2管球方式)
③1つの管球で高速で電圧を切替ながら撮影する(高速スイッチング方式)
④得られたエネルギーを、検出器側で低・高エネルギーに分ける(2層検出器方式)
各方式はそれぞれに特徴がありますが、今回は割愛させて頂きます。
臨床応用
では最後に、Dual Energy技術を利用して得られる画像をいくつか紹介したいと思います。
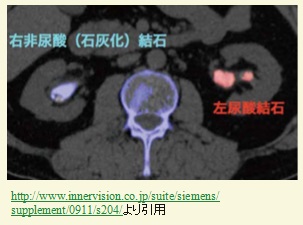
・腎結石の成分同定
尿管結石では、シュウ酸カルシウムやリン酸カルシウムなどのカルシウム結石か、それ以外なのかの鑑別が治療方針を決定する上で重要ですが、どちらの結石も通常のCTでは高いCT値を示し白く写る為その鑑別は困難です。しかし、DECTを用いれば図のようにカルシウム結石を青、それ以外を赤というように、成分の違いを可視化することができます。
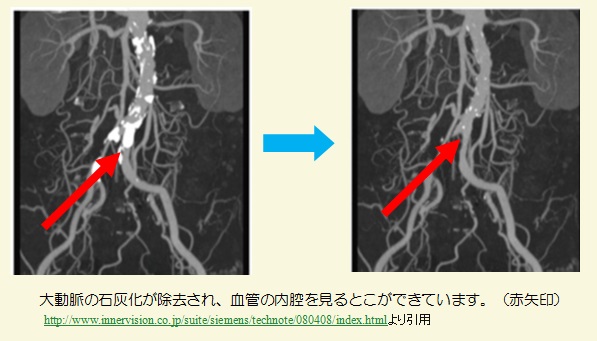
・石灰化除去
従来は困難であった石灰化を伴う血管の内腔評価が可能になります。
単色X線等価画像:ビームハードニングアーチファクトを抑えることができる
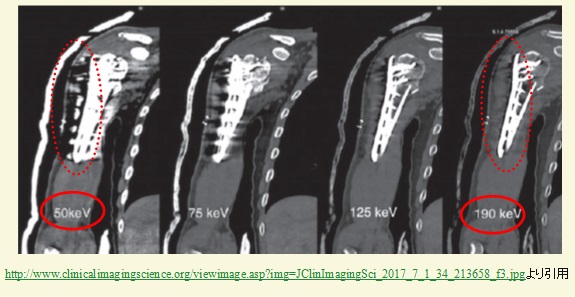
・金属からのアーチファクトを低減
上腕骨骨折術後など、プレートのアーチファクトにより評価困難な部分もX線のエネルギーを変えることにより、アーチファクトが低減され評価可能になります。
下の写真のように、50KeVから190KeVに変更していくと、金属プレートからのアーチファクト(ビームハードニングアーチファクト)が、高いエネルギーになるほど少なくなっていることがわかります。(赤丸)
X線CT認定技師 江上 桂


 構造は鉛とアルミを数ミリ間隔で配置してます。X線管から放射されたX線(一次X線と呼ぶ)は放射状の軌道で放出されますが、散乱線は体と一次X線との相互作用によりランダムな軌道を描きます。このランダムな軌道を取った散乱線をグリッドの間隙(鉛)が吸収することにより散乱線を除去します。(図2)
構造は鉛とアルミを数ミリ間隔で配置してます。X線管から放射されたX線(一次X線と呼ぶ)は放射状の軌道で放出されますが、散乱線は体と一次X線との相互作用によりランダムな軌道を描きます。このランダムな軌道を取った散乱線をグリッドの間隙(鉛)が吸収することにより散乱線を除去します。(図2)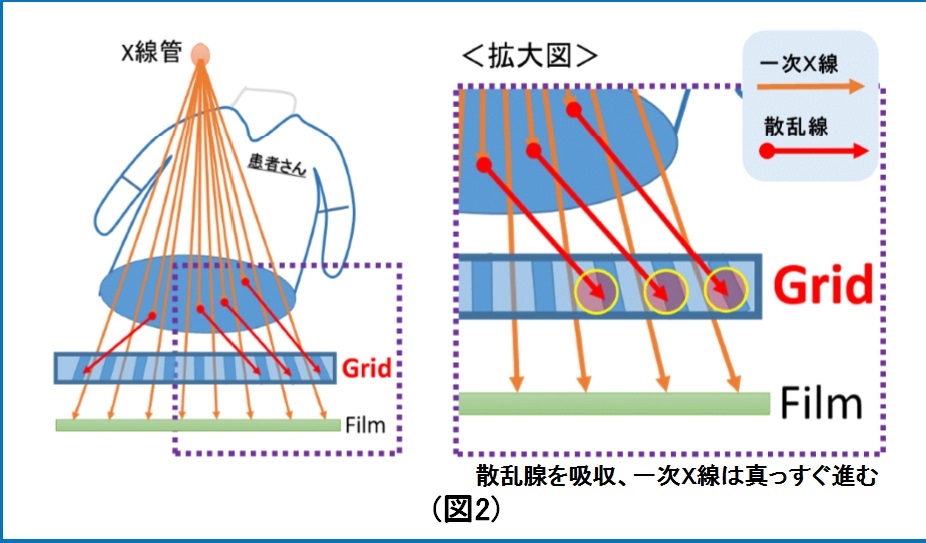 形はカセッテと同じ四角形で大きさはさまざまですが50㎝×30㎝などで厚さは数ミリ程度です。フイルムと患者さんの間に配置します。(図3)
形はカセッテと同じ四角形で大きさはさまざまですが50㎝×30㎝などで厚さは数ミリ程度です。フイルムと患者さんの間に配置します。(図3)