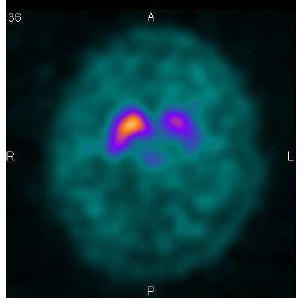
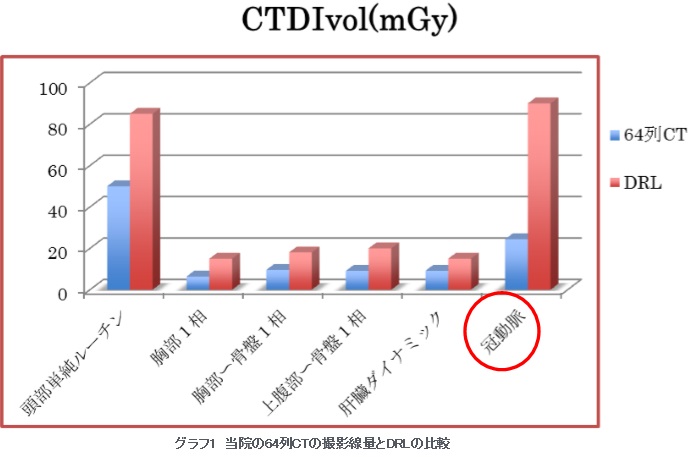
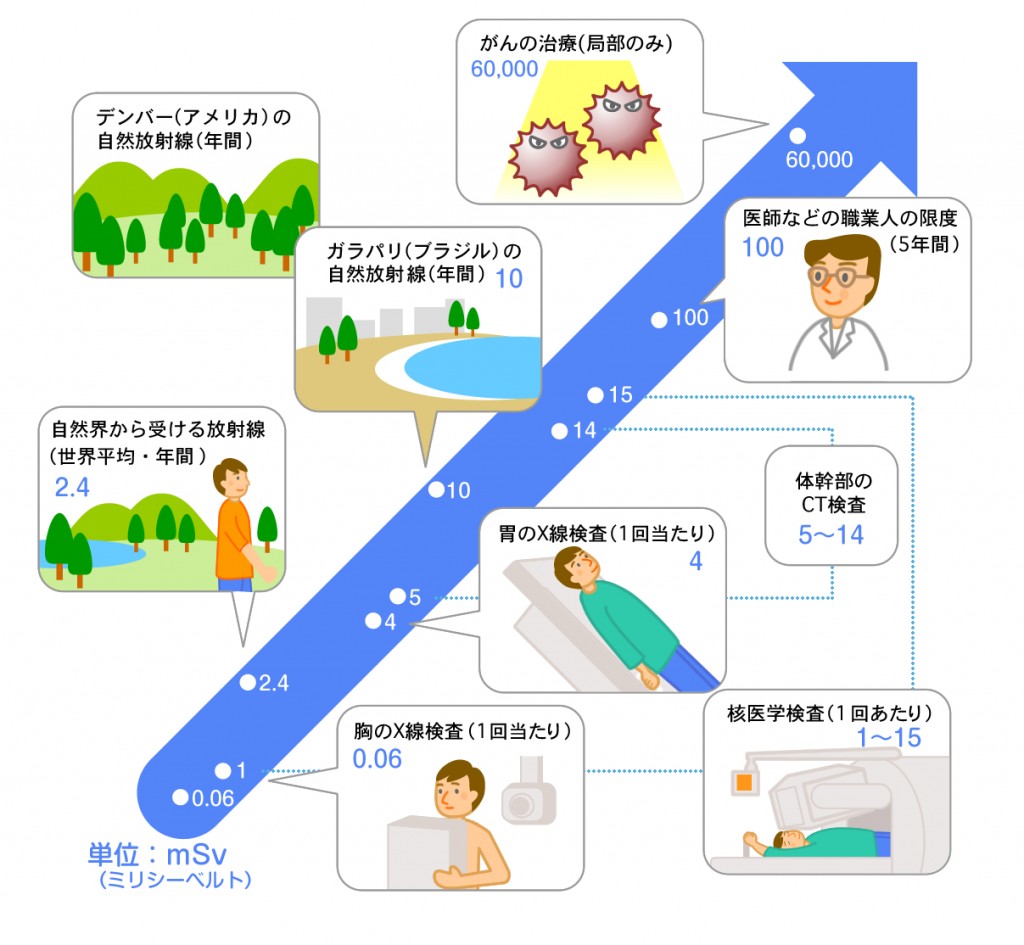
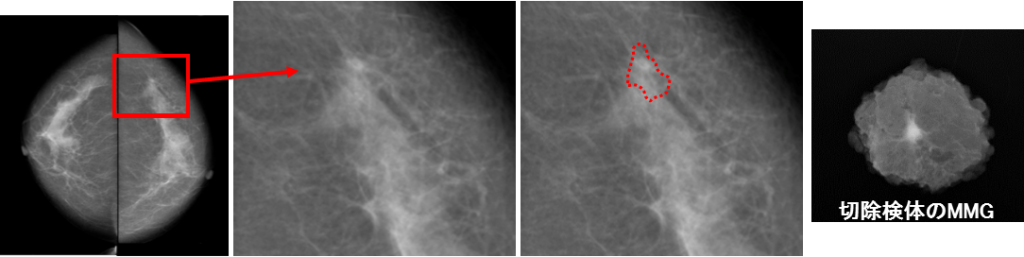
脳核医学画像診断「脳DATスキャン」:ドーパミントランスポータシンチグラフィー(図1)については当院でも検査開始から3年目へ突入しました。最近では幾つかのご施設から検査依頼の御紹介いただき厚く御礼申し上げます。
3年目に入った節目として、改めて脳DATスキャンのおさらいをしてみます。
1)基本原理
①神経伝達物質であるドパミンはシナプス小胞に包れ、シナプス間隙に放出されます。
②放出されたドパミンはドパミン受容体に結合し、信号が神経細胞に伝達されます。
③シナプス間隙のドパミンはDATにより再取り込みされ、シナプス小胞に貯蔵されます。
④ドパミン神経の変性・脱落がみられるPDでは、ドパミン神経の減少とともにDATが減少します。
下記図1にて健常例とパーキンソン病例を提示します。

2)画像評価
①視覚評価
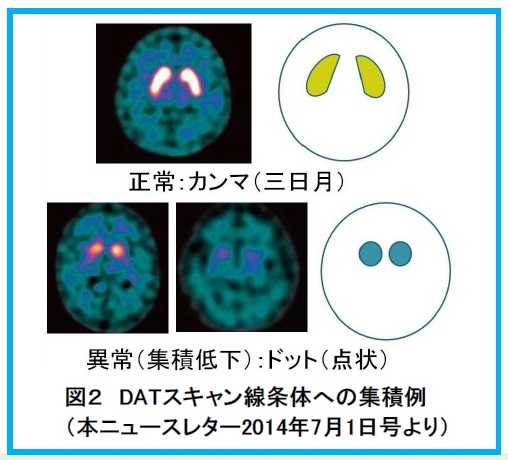
線条体部位の形状を評価します。検査開始当初は線条体への集積が正常では「勾玉(まがたま)」、「三日月」「カンマ」、異常では「ドット」かという見分け方が典型とされていました。(図2)
最近では左右の対称性、非対称性も視覚評価のポイントとして重要視され、特に被殻後部から集積低下が始まることが着目されています。(図3)
②定量的評価
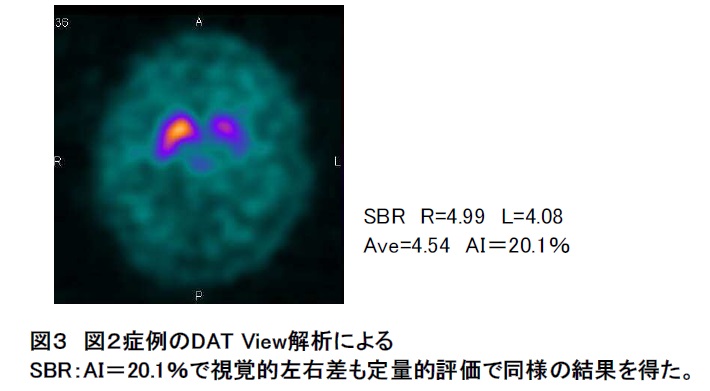
投与された放射性医薬品(DATスキャン:123I-イオフルパン)の線条体への集まり具合を数値化して評価する方法で線条体以外の部分、すなわちバックグラウンド(BG)を1とした場合の線条体の集積比をSBR(Specific Binding ratio)と称す数値とします。現在、全国的に「DATView」という解析ソフトウェアが広く使用されております。前の視覚評価で取り上げた左右の集積比であるAIという指標も作成しております。(図3)
3)DATスキャン:3年目の現場の取り組み
この4月に従来の「DAT View」を含む核医学解析ソフト「隼」を導入し、新たな展開を迎えようとしています。
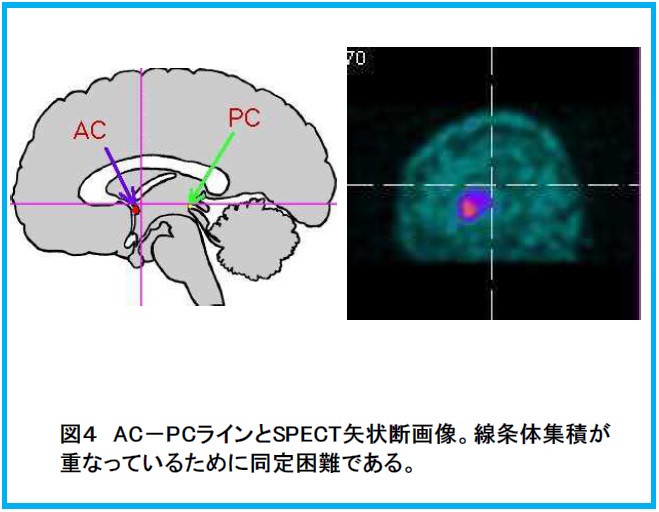
従来の「DAT View」では構成する断面をAC-PCラインに合せて再構成していましたが、実際のSPECT断面からAC-PCラインを同定するのはかなり困難な作業でした。(図4)
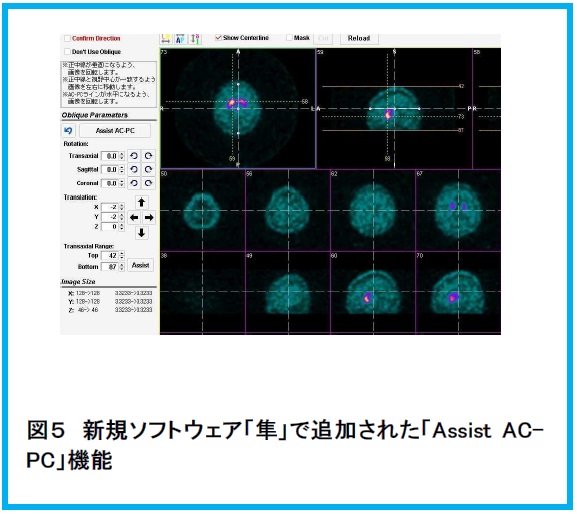
新規ソフトウェアの導入にて「Assist AC-PC」という機能が加わり、これまで困難であったAC-PCラインの自動同定によって処理作業の煩雑さが解消され、併せて処理解析による誤差も解消しております。(図5)
現在、神奈川県内13施設において同一の最新型線条体ファントムを用いた多施設共同研究が展開されております。施設および機器による測定誤差等を解析し、施設間差を是正する標準化作業の一環として取り組んでおり、当院も参加させていただいております。3年目を迎え、より正確な検査が出来るよう、今後とも様々な点からアプローチして行く所存であります。(核医学認定技師 荒田 光俊)
*神奈川県線条体ファントム多施設共同研究参加施設
東海大学医学部付属病院、北里大学病院、昭和大学横浜市北部病院、昭和大学藤が丘病院、横浜市立大学横浜市総合医療センター、横浜市立大学医学部附属病院、新百合ヶ丘総合病院、、帝京大学溝口病院、横浜みなと赤十字病院、川崎市立川崎病院、済生会横浜市東部病院、関東労災病院、横浜栄共済病院